クリニカルパスはコスト削減に繋がるにも関わらず、なかなか院内に浸透しないことがあります。その理由としてよく聞かれるのが、医師が協力的ではない、パス委員会の動きが悪い、電カルが使いにくい等です。一見解決が難しい問題ですが、しっかり原因の本質を見極めることができれば対策を立てることが可能になります。今回は、クリニカルパスを推進していくためのポイントを紹介しましょう。
クリニカルパス運用開始までの院内フローを可視化する
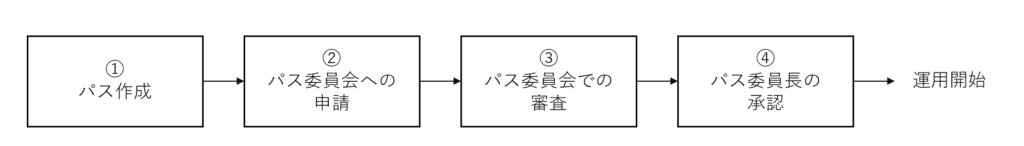
パス推進に課題を感じている病院は、まずパスが作られ運用開始されるまでの院内フローを可視化してみましょう。多くの病院では下図のように、各病棟がパスを作成し、パス委員会への申請・審査を経て運用開始となります。パス委員会とは、多職種によって構成され、月1回の委員会開催を通してクリニカルパスの作成・改訂等を行う部門です。
院内フローが可視化できたら、下記2つの指標を調査しましょう。
パス委員会への年間申請件数(下図②)
病床規模や現在のパス使用状況によって異なりますが、新規申請が月1件、既存パスの変更申請が月2件以上ある病院は院内のパスに対する意識がかなり高いと言えます。申請件数が非常に少ない場合は、パス作成から申請(下図①、②)のプロセスをいかに活性化するかがポイントになります。
パス委員会への申請(下図②)から承認(下図④)までの期間
パス委員会の活性化度を測る指標です。申請1件あたり平均2か月以上要している場合は、パス委員会のアクションをもっとスピーディにする必要があります。
パス作成・申請件数を増やす対策
必要書類・作成フロー等、必要業務を効率化する
申請に必要な書類が多かったり、そのパスを使う診療科医師との調整が何回も必要だったり、申請前の作業負担が増えると申請件数が減ります。パス作成・申請にあたり必要な業務が煩雑すぎないか、調査をしてみましょう。
パス作成会など、「機会」を強制的に作る
パス委員や病棟看護師は多忙なため、一か所に集まりパスについて考える時間を強制的に作ることも効果的です。目標管理としてBSCに組み込んでいる病院もあります。
各診療科医師への協力要請
対策①にも関連しますが、そのパスを使う診療科医師の同意がないと、そのパスが使われることはありません。トップダウンによる指示も活用しながら、各診療科医師(特に部長)の理解と協力を事前に得ておくことが重要です。
申請~承認までの所要期間を短縮する対策
審査基準を明確化・簡略化する
明確な基準がなく委員長(医師)の一存で決まったり、逆に細かすぎる基準があったりすると非効率になります。現在の審査基準や審査フローに改善の余地がないか、確認しましょう。
審査に必要な情報の質を上げる
審査をして承認可否の判断をするためには、様々な情報(例:そのパスはエビデンスに基づいているか、他病院の状況と乖離はないか、アウトカムは向上するか等)が必要です。定性的より定量的なデータ、主観的より客観的なデータの方が審査の精度は高まります。審査に必要な情報は必要十分か、確認しましょう。
パス委員を変更する
パス委員会の形骸化を防ぐ根本的な対策として、能力の高いスタッフや役職付のスタッフを委員にアサインし、組織力を強化することも重要です。
パス専従看護師を活用しよう
パスを推進していくためには、上記対策を推進していくリーダー的人材が必要不可欠です。最近はその重要性から、パス専従(勤務時間の全てをパス推進に充てる)看護師を置く病院も増えています。パス専従看護師が活躍することで、パス作成・申請件数増加、申請~承認までの所要期間短縮が見込めます。
ただし、パス専従看護師には多職種間の連携を図ったり、進捗を管理したり、新人教育をしたりとマルチな能力が求められ、誰でもできるポジションではありません。ある病院は、定年退職された看護部長を再雇用しパス専従看護師にアサインした結果、承認件数が倍増しました。豊富な経験や院内の人脈が活かされただけでなく、「夜勤なし・残業無し」という勤務形態も本人に合致し、「Win-Win」の人事となりました。必要な能力を見極めたうえで、パス専従看護師を活用しましょう。