病院のコスト削減を成功させるうえで、まず病院独特のお金の流れを理解することが大切です。今回は、病院が採用している医療費支払い制度の違いがコスト削減戦略に及ぼす影響を説明します。
目次
出来高払い制度と包括払い制度
病院が提供した医療サービスの対価は、審査支払機関を通して保険者から支払われます。このお金が、経営的には病院の収益になり、社会保障的には医療費と呼ばれます。この保険者から病院への医療費支払い制度には、大きく2種類あります。
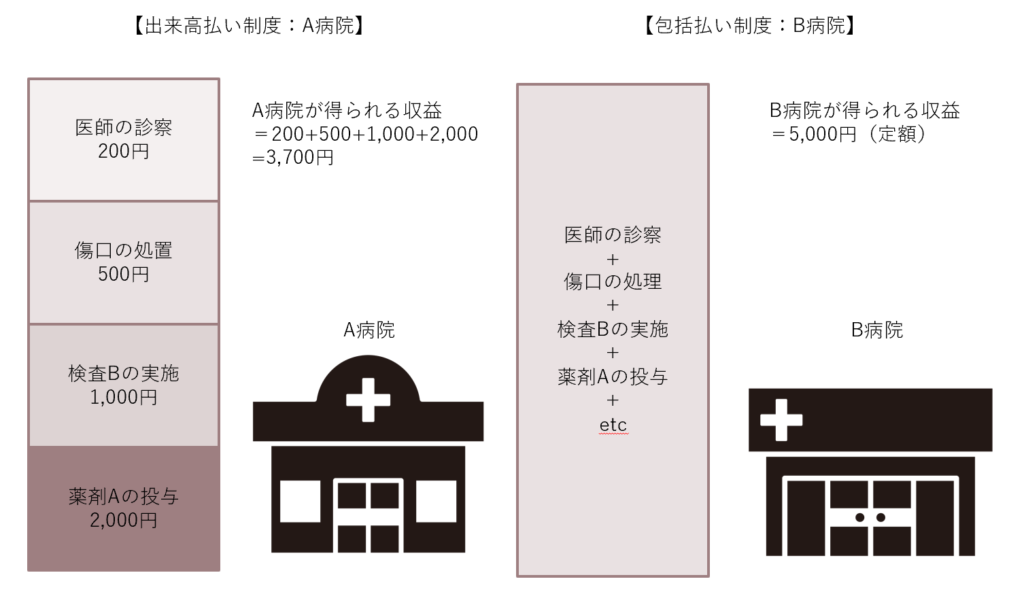
出来高払い制度
その病院が提供した医療サービスの量だけ、医療費が支払われる制度。
包括払い制度
その病院が提供した医療サービスの量に関わらず、1日あたり定額の医療費が支払われる制度。
実際には、一つの病院のなかでも出来高払いの部分と包括払いの部分が混在しているのですが、今回は話をシンプルにするため、全て出来高払い制度のA病院と、全て包括払い制度のB病院を想定しましょう。そして、両病院ともがんの薬物治療に特化した治療を行っているとします。
制度別利益最大化戦略
あなたがそれぞれの病院の経営者になったら、利益を最大化するために、どのような戦略をたてますか?もちろん、患者を治療することが大前提です。おそらく、下図のような戦略になるでしょう。
A病院の場合

薬はできるだけ安く調達しよう。そして、できるだけたくさんの薬を使って治療しよう!
B病院の場合

薬はできるだけ安く調達しよう。そして、できるだけ少ない量の薬で治療しよう!
調達段階
薬の調達段階においては、A,B病院ともに同じコスト削減戦略になります。つまり、①なにを、②誰から、③どうやって買うかを再検討し、購入単価の最適化を図ります。
こちらの記事も参照ください。
サービス提供段階
しかしながら、その後のサービス提供段階(薬を患者に投与して治療する段階)においては違いがあります。
A病院の場合
薬を使えば使うだけ利益が増えますので、ここにコスト削減の必要性は生じません。(厳密には、注射に使う針やガーゼは消耗品のためコスト削減の対象になりますが、金額は医薬品代と比較して非常に小さいため無視しています)
B病院の場合
使う薬の量に関わらず得られる収益は定額のため、必要最小限の量で治療を行うことで費用対効果の最大化を図ります。
出来高払い制度はムダな医療を助長し、医療費膨張の原因の一つになっていることから、国は包括払い制度拡大を推進しています。但し、医療サービスの過剰な抑制は逆に医療の質低下を招くので、包括払い制度を採用している病院でも一部項目については出来高払いを認めています。
コスト削減戦略の方向性
それぞれの医療費支払い制度における、コスト削減戦略の方向性をまとめると下表のようになります。

調達単価の最適化の例
- 安価なジェネリック医薬品に切り替える
- 医薬品や医療材料の規格を標準化する
- 調達元を一元化する
- 割引率向上の交渉を行う
費用対効果の最大化の例
- ガイドラインや他病院ベンチマークを参考に、使用率、使用回数、一回あたり使用量を減らす
- 使用方法に対する院内ルールを統一し、標準化を図る
病院のコスト削減に取り組む際は、調達段階と医療サービス段階に分けて戦略を考えると良いでしょう。アプローチ先は、前者は主に資材課や用度課といった事務部門、後者は診療科や病棟、コメディカル部門になります。医師、看護師などの医療専門職は、この医療費支払い制度自体を知らないことも多いため、まず院内のお金の流れを説明してみましょう。そうすることでコスト削減協力も得やすくなりますし、現場から良いコスト削減アイデアも生まれやすくなります。